ĐIỀU TRỊ THUỐC CHỐNG ĐÔNG Ở BỆNH NHÂN BỊ COVID-19
(HNTT) – Trong tình hình dịch Covid-19 vẫn còn lan rộng trên toàn thế giới, khu vực Châu Á và tại Việt Nam hiện nay, việc điều trị người bị Covid-19 theo Hướng dẫn của Bộ Y tế và ngành y tế địa phương là rất cần thiết. Một trong những vấn đề luôn được người bệnh, cán bộ y tế và cộng đồng quan tâm đó là việc sử dụng thuốc chống đông máu như thế nào, khi nào và thuốc gì có thể ngăn ngừa sự hình thành cục máu đông ở người bị nhiễm Covid-19 một cách có hiệu quả. Mặc dù chiến dịch vắc xin của cả nước đã giúp làm giảm tỷ lệ người mắc bệnh nặng và giảm tỷ lệ và nguy cơ tử vong trong dân số, hiện nay số lượng người nhiễm Covid-19 trong những ngày qua là trên 40 nghìn người mỗi ngày (41.980 người nhiễm vào ngày 19/02/2022) và hiện nay vẫn có hơn 3,5 nghìn bệnh nhân nặng đang được điều trị trong cả nước (19/02/2022).
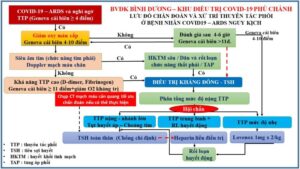
Lưu đồ hướng dẫn tham khảo về sử dụng thuốc chống đông và thuốc tiêu sợi huyết ở bệnh nhân bị Covid-19 nặng – nguy kịch áp dụng tại Khoa Hồi sức tích cực điều trị Covid-19 Phú Chánh – Bình Dương từ tháng 9 – 11/2021 (Thực hiện: GS.TSKH. Dương Quý Sỹ và cộng sự).
Đặc biệt, là người bị nhiễm Covid-19 triệu chứng rất đa dạng và có các mức độ nặng nhẹ khác nhau thậm chí một số trường hợp bị Covid-19 không có triệu chứng hoặc chỉ có một vài triệu chứng có thể thoáng qua như rối loạn mùi vị, mệt mỏi, ớn lạnh, đau nhức cơ bắp, đau đầu, ho, đau họng, đau bụng và tiêu chảy. Trong khi đó một số bệnh nhân do có bệnh nền, cơ địa suy giảm miễn dịch, hoặc chưa tiêm vắc xin đầy đủ có thể bị Covid-19 với các dấu hiệu rất điển hình với sốt cao, đau họng, ho khan, khó thở hoặc suy hô hấp cấp tiến triển (ARDS), suy đa tạng cần phải hồi sức tích cực. Một số bệnh nhân bị Covid-19 có nguy cơ hình thành cục máu đông gây thuyên tắc mạch máu và tử vong. Do vậy, bên cạnh các thuốc điều trị Covid-19 như thuốc diệt vi rút và thuốc chống viêmcorticoid, việc điều trị phòng ngừa bằng thuốc chống đông theo khuyến cáo của Bộ Y tế là rất cần thiết (Quyết định số 4689/QĐ-BYT, ngày 06/10/2021 “Hướng dẫn chẩn đoán và điều trị Covid-19”).
Mối liên quan giữa Covid-19 và sự hình thành cục máu đông trong cơ thể
Bằng chứng cho thấy rằng có mối liên quan giữa mức độ nặng của bệnh nhân bị Covid-19 với sự tăng cao nồng độ các chất gây viêm (cytokine) như IL (interleukin)-2, IL6, IL-7, IL-10, G-CSF, IP-10, MCP-1, MIP-1A và TNF-α, gây ra tình trạng đáp ứng viêm qúa mức trong máu và tại các cơ quan, đặc biệt là tại phổi và các cơ quan đích như tim, thận và đường tiêu hóa (hay thường gọi là bão cytokine). Các nghiên cứu gần đây cho thấy rằng có mối quan hệ chặt chẽ giữa tình trạng viêm do cytokine ở bệnh nhân Covid-19 với sự hình thành cục máu đông (huyết khối) ở những bệnh nhân này. Các yếu tố tiền đông, chống đông và tiểu cầu đều có liên quan đến qúa trình hình thành cục máu đông ở bệnh nhân Covid-19 thông qua sự tương tác của phản ứng viêm và quá trình cầm máu và đông máu. Ở bệnh nhân bị Covid-19, biến chứng hình thành cục máu đông và bất thường về đông máu có cơ chế tương tự như hiện tượng đông máu trong nhiễm trùng huyết (SIC: sepsis induced coagulopathy), hội chứng đông máu nội mạch lan tỏa (DIC: disseminated intravascular coagulation), làm gia tăng sự tiêu thụ các yếu tố đông máu;hậu quả làm tăng nguy cơ hình thành huyết khối vi mạch, các cục máu đông trong các mạch máu, thuyên tắc tĩnh mạch huyết khối, thuyên tắc phổi và gây tử vong.
Cơ chế của sự hình thành cục máu đông (huyết khối) ở bệnh nhân bị Covid-19
*Rối loạn đông máu ở bệnh nhân Covid-19 do tổn thương tế bào nội mạc mạch máu
Khi bị nhiễm Covid-19, vi rút SARS-CoV-2 sẽ đi vào trong hệ tuần hoàn và gắn kết với thụ thể ACE2 ở tế bào nội mạc mạch máu. Sự gắn kết này giúp cho vi rút lan rộng ở cấu trúc mạch máu gây viêm nhiễm và tổn thương thành mạch máu, gây co mạch và giảm lưu lượng dòng máu đến nơi thành mạch bị tổn thương. Ngoài những tổn thương mạch máu do viêm, vi rút Covid-19 còn làm ảnh hưởng đến tính toàn vẹn của hàng rào tế bào nội mạc mạch máu gây bộc lộ cấu trúc collagen dưới nội mạc và tạo điều kiện cho tiểu cầu gắn kết vào các thụ thể bề mặt glycoprôtein (GP) Ia/IIa, làm kích hoạt quá trình đông máu nội sinh và ngoại sinh, khởi đầu cho sự hình thành cục máu đông trong lòng mạch máu. Tổn thương viêm do Covid-19 còn làm cho tế nào nội mạc giảm khả năng điều tiết quá trình tiêu sợi huyết thông qua heparin và sự bất hoạt thrombin thông qua thrombomodulin phụ thuộc tế bào nội mạc. Ngoài ra tổn thương viêm tế bào nội mạc do Covid-19 cũng là cơ chế hình thành các huyết khối vi mạch tương tự với các tổn thương bệnh học ở phổi trong ARDS do Covid-19.
*Cơ chế tăng đông máu liên quan đến protein gai của Covid-19 và thụ thể ACE-2
Ở bệnh nhân bị Covid-19, sự hiện diện của prôtein S (còn gọi là prôtein gai hay prôtein spike) của vi rút trong máu trong quá trình nhiễm Covid-19 tạo điều kiện cho các prôtein này gắn vào các thụ thể ACE-2 trên bề mặt của tế bào nội mạc mạch máu và làm bất hoạt sự khả dụng của các thụ thể ACE-2. Do các thụ thể ACE-2 bị prôtein gai trung hòa, hệ thống renin-angiotensin-aldosterone (RAAS) sẽ có điều kiện hình thành các vitiểu thể thrombin ở bệnh nhân bị Covid-19 thông qua angiotensin II (Ag II), gây hoạt hóa yếu tố mô (TF) và yếu tố ức chế sự hoạt hóa của plasminigen (PAI-1). Sự thiếu hụt các thụ thể ACE-2 khả dụng do bởi sự xâm chiếm của các prôtein gai của Covid-19 gây ra mất cân bằng quá trình đông máu – chảy máu, làm tăng đông và gây tổn thương mạch máu, tổn thương tổ chức các cơ quan và sự lắng đọng các fibrin không hồi phục ở phế nang trong tổn thương phổi ở bệnh nhân Covid-19 bị suy hô hấp tiến triển ARDS.
*Sự thiếu oxy máu nặng do cục máu đông ở bệnh nhân ARDS do Covid-19
Ở bệnh nhân Covid-19 bị ARDS thì tình trạng giảm oxy máu nặng do hiện tượng thông khí khoảng chết hay bất tương hợp thông khí – tưới máu (V/Q mismatching) không đáp ứng với thông khí cơ học xâm lấn là do bởi sự hình thành các cục máu đông trong các mao mạch phổi và đáp ứng co mạch máu phổi gây ra bởi sự kích hoạt yếu tố mô (TF), PAI-1 và của các yếu tố cảm ứng với giảm oxy máu (HIF-1: hypoxia-inducible factor-1); hiện tượng này bị ức chế bởi tế bào nội mạc mạch máu phổi ở người bình thường. Tuy nhiên ở bệnh nhân bị Covid-19 do tổn thương của tế bào nội mạc do hiện tượng viêm mạch máu và sự bất hoạt các thụ thể ACE-2 của prôtein gai – Covid-19 đã làm mất chức năng và đặc tính điều hòa đông máu và dãn mạch của tế bào nội mạc mạch máu phổi thông qua việc sản xuất ra chất oxít nitrít (NO) và thromboxane A2.
Tuy nhiên, tình trạng co mạch máu phổi do thiếu oxy trong ARDS do Covid-19 có thể cải thiện thông qua việc dùng các thuốc dãn mạch phổi phụ thuộc NO của tế bào nội mạc như là thuốc ức chế PDE-5 (sidenafil: viagra), thuốc ức chế guanyl vòng làm tăng đáp ứng dãn mạch thông qua NO nội sinh (riociguat), hít khí NO và phối hợp với thuốc kháng đông và tiêu sợi huyết để ngăn ngừa sự hình thành các cục máu đông huyết khối (thuốc kháng đông) và làm tiêu hủy các cục máu đông gây thuyên tắc mạch máu (thuốc tiêu sợi huyết) đi kèm ở những bệnh nhân bị Covid-19 bị ARDS thiếu oxy máu nặng.
Chẩn đoán rối loạn đông máu và huyết khối ở bệnh nhân Covid-19
Việc nhận biết tình trạng thiếu oxy máu do rối loạn đông máu gây thuyên tắc huyết khối hoặc đông máu nội mạch lan tỏa tại hệ thống mạch máu phổi và ở hệ thống tuần hoàn ngoại vi ở bệnh nhân Covid-19 bị suy hố hấp tiến triển phải điều trị bằng oxy liệu pháp hoặc thở máy là rất cần thiết và cần phải dựa vào các chỉ số sinh hóa máu hoặc các thăm dò hình ảnh học và chức năng.
Trên lâm sàng, nguy cơ đông máu nội mạc lan tỏa (DIC) cao ở bệnh nhân Covid-19 có thể đánh giá dựa vào sự gia tăng của D-dimer, sự giảm của tiểu cầu và giảm lượng fibrinogen trong huyết thanh, sự gia tăng thời gian chảy máu phụ thuộc vào thromboplastine và prothrombin (TPP, TCK, TCA, TQ). Đặc biệt tổn thương giải phẫu bệnh học mô phổi ở bệnh nhân tử vong do ARDS rất nặng do Covid-19 cho thấy có sự hình thành huyết khối trong những mạch máu nhỏ ở phổi và có hiện tượng xuất huyết do rối loạn đông máu đi kèm liên quan đến DIC rất thường gặp. Tuy nhiên, vì đa số các bệnh nhân bị Covid-19 nặng đều được sử dụng thuốc kháng đông (heparin) trong quá trình điều trị dài ngày nên cần phải phân biệt với những trường hợp giảm tiểu cầu và xuất huyết do dùng heparin (hội chứng giảm tiểu cầu do heparin – HIT: heparin induced thrombocytopenia). Ngoài ra một số trường hợp bệnh nhân Covid-19 bị đột quỵ do huyết khối liên quan đến sự hình thành kháng thể kháng phospholipid cũng đã được công bố; do vậy cần phải định lượng kháng thể kháng phospholipid (kháng thể IgA kháng cardiolipin và kháng β2-glycoprotein) gây hình thành cục máu đông thông qua sự hoạt hóa tiểu cầu, yếu tố mô TF và hệ thống bổ thể.
Ngoài ra, rối loạn đông máu ở bệnh nhân Covid-19 do các cơ chế đã được trình bàyở phần trên cũng tạo điều kiện thuận lợi cho sự hình thành các cục máu đông trong thuyên tắc tĩnh mạch huyết khối với tỷ lệ tương đối cao (25-50% trường hợp) ở cả nhữngbệnh nhân bị Covid-19 đã dùng thuốc chống đông máu phòng ngừa; gây biến chứng thuyên tắc động mạch phổi (thường gặp trong hơn 20% trường hợp) hoặc thuyên tắc mạch máu não gây đột quỵ, mạch vành gây nhồi máu cơ tim, mạch máu thận gây suy thận cấp và hoại tử cầu thận và tử vong trong những trường hợp nặng.
Do vậy, các thăm dò hình ảnh học như siêu âm dopler tĩnh mạch hạ chi nhằm phát hiện các huyết khối tĩnh mạch sâu, hoặc siêu âm tim giúp đánh giá tình trạng tăng gánh tim phải trong tăng áp động mạch phổi cấp tính do thuyên tắc phổi hoặc rối loạn vận động vách liên thất và giảm động các vùng cơ tim do hoại tử trong nhồi máu cơ tim cũng rất cần thiết ở những bệnh nhân Covid-19 nặng có nghi ngờ thuyên tắc mạch máu. Tại một số cơ sở điều trị Covid-19 được trang bị chụp cắt lớp thì chụp CT có cản quang não, lồng ngực hoặc ổ bụng cũng rất hữu ích trong trường hợp nghi ngờ chẩn đoán có thuyên tắc lấp mạch do huyết khối ở hệ thống mạch máu não, phổi và các tạng trong ổ bụng; hoặc xạ hình thông khí – tưới máu phổi cũng rất hữu ích trên một số bệnh nhân nghi ngờ thuyên tắc mạch phổi.
Hướng dẫn sử dụng thuốc chống đông máu ở bệnh nhân bị Covid-19
*Bệnh nhân Covid-19 được chỉ định điều trị tại nhà
Đối với bệnh nhân Covid-19 là người trưởng thành không có triệu chứng hoặc có triệu chứng nhẹ thông thường như sốt, đau họng, đau nhức cơ, mệt mỏi, rối loạn vị giác, ho khan, không kèm khó thở (nhịp thở <20 lần/phút), không có giảm oxy máu (SpO2≥95%) thì không cần dùng thuốc chống đông như là thuốc chống kết tập tiểu cầu (aspirin, clodipogel), thuốc chống đông thế hệ mới NOAC (rivaroxaban, apixaban, dabigatran), nhóm warfarin (coumadin), heparin trọng lượng phân tử thấp (enoxaparin), heparin không phân đoạn (heparin chuẩn).
Đối với bệnh nhân Covid-19 có triệu chứng của bệnh mức độ trung bình và chưa có điều kiện nhập viện hoặc trong lúc chờ đợi để nhập viện thì có thể dùng thuốc kháng đông uống theo khuyến cáo của Bộ Y tế. Thuốc chống đông uống được khuyến cáo sử dụng hiện nay là nhóm thuốc kháng đông uống thế hệ mới (NOAC: novel oral anticoagulant) như là Rivaroxaban 10mg (1 viên/24 giờ), Apixaban 2,5mg (1 viên/12 giờ), Dabigatran 110mg (1 viên/12 giờ).
*Bệnh nhân Covid-19 được chỉ định điều trị tại bệnh viện
Đối với bệnh nhân Covid-19 có triệu chứng của bệnh mức độ trung bình hoặc nặng phải nhập viện điều trị tại các cơ sở y tế phải được dùng thuốc chống đông ngay từ đầu trừ khi có chống chỉ định (mới phẫu thuật trong vòng 24 giờ, đang bị xuất huyết, tiền căn rối loạn đông máu, giảm tiểu cầu nặng). Những bệnh nhân không có chống chỉ định dùng thuốc chống đông thì chỉ nên dùng các thuốc chống đông dạng heparin tiêm dưới da như là enoxaparin (Lovenox ống 40mg, 1mg/kg/24 giờ, tiêm dưới da 1 lần/24 giờ) hoặc heparin chuẩn (5.000 UI, tiêm dưới da 1 lần/24 giờ). Nếu người bị Covid-19 có nguy cơ thuyên tắc tĩnh mạch huyết khối cao thì dùng liều cao hơn (Lovenox 1,5-2mg x kg/24 giờ, chia làm 2 lần tiêm dưới da) (tham khảo thêm hướng dẫn của Bộ Y tế).
*Một số lưu ý khi dùng thuốc chống đông ở bệnh nhân bị Covid-19
Cần phải lưu ý đến sự tương tác giữa các thuốc chống đông uống với các thuốc điều trị cho bệnh nhân bị Covid-19. Do vậy những bệnh nhân bị Covid-19 nặng hoặc nguy kịch nhập viện điều trị thì việc sử dụng thuốc chống đông (heparin trọng lượng phân tử thấp, heparin chuẩn) tiêm dưới da hay truyền tĩnh mạch được ưa chuộng hơn vì ít tương tác với các thuốc khác và thời gian bán hủy ngắn hơn.
Ở những bệnh nhân bị Covid-19 là phụ nữ có thai hoặc cho con bú, thuốc chống đông chỉ nên được chỉ định cho những trường hợp nặng không có chống chỉ định, có nguy cơ cao thuyên tắc tĩnh mạch huyết khối và ưu tiên sử dụng heparin trọng lượng phân tử thấp vì thuốc không gây ảnh hưởng đông máu trên thai nhi, không tích tụ trong sữa mẹ nên không ảnh hưởng đến trẻ nhủ nhi bú mẹ. Các thuốc chống đông máu dạng uống không an toàn khi sử dụng ở phụ nữ có thai và phụ nữ đang cho con bú.
GS.TSKH. Dương Quý Sỹ





